Что такое синовит
Это воспаление синовиальной оболочки сустава, которое сопровождается образованием в нем выпота (жидкости) или гнойного содержимого (при присоединении инфекции).
В норме в суставе вырабатывается небольшое количество прозрачной синовиальной жидкости, предназначенной для питания хрящей и защиты от трения. При синовите ее характеристики меняются: жидкость становится мутной, бурого цвета, значительно увеличивается в объеме.
В зависимости от характера экссудата синовит сустава классифицируют на серозный, серозно-фибринозный, гнойный и геморрагический (с примесью крови).
Также различают синовит по этиологическому признаку: инфекционный, асептический, аллергический.
Причины синовита
Воспалительный процесс в суставной оболочке всегда возникает как вторичное заболевание.
Асептический синовит сустава является следствием:
- травм;
- заболеваний суставов;
- эндокринных нарушений;
- системных нарушений организма;
- ревматоидных воспалений суставов;
- деформации суставов;
- аллергических реакций;
- гемофилии.
Инфекционный синовит развивается в результате воздействия на организм патогенных и условно-патогенных микроорганизмов, которые попадают в полость сустава через поврежденные ткани при травмах или инъекциях, а также с током крови или лимфы из других очагов инфекции.
Хронический синовит, как правило, является осложнением длительно протекающего артроза или артрита, а также несвоевременного или неправильного лечения острой формы.
По статистике, чаще всего встречается синовит коленного сустава, возникающий, как правило, у спортсменов при травмах суставов и разрыве мениска.
Синовит локтевого сустава также наблюдается достаточно часто. Однако поражается, как правило, только один локоть.
Синовиту тазобедренного сустава чаще подвержены дети и подростки. Кроме перечисленных основных причин, патологический процесс может развиться в результате воспаления седалищного нерва.
Гораздо реже встречается синовит голеностопного сустава.
Симптомы синовита
Основным признаком развития воспалительного процесса в синовиальной оболочке является нарастающий отек в области сустава. При пальпации наблюдается симптом флюктуации – при надавливании на одну из поверхностей сустава на другой стороне ощущается небольшой толчок.
Болевые ощущения, как правило, слабо выражены или отсутствуют. Возможно локальное повышение температуры.
При гнойном синовите наблюдается резкое ухудшение состояния: общее повышение температуры тела, озноб, головная боль, выраженная слабость, пораженный сустав отечный, гиперемированный, резко болезненный, за счет чего происходит ограничение двигательной активности.
Хронический синовит имеет стертую картину воспаления: ноющие боли при движении, обычно слабо выраженные. Этот вариант течения сопровождается разрастанием ворсинок пораженной оболочки и фиброзными изменениями, а также нарушениями лимфо- и кровообращения.
Лечение синовита
Зависит от основной причины заболевания, его формы и индивидуальных особенностей организма.
Консервативные методы терапии включают в себя:
- противовоспалительные препараты;
- антибактериальные препараты (при наличии бактериальной инфекции);
- кортикостероиды
- инъекции для восстановления тканей непосредственно в сам сустав;
- обезболивающие средства местного применения;
- физиолечение (фоно- и электрофорез, УВЧ, магнитотерапия);
- лечебная физкультура, массаж.
В тяжелых, запущенных случаях синовита прибегают к хирургическому вмешательству: удалению синовиальной оболочки (полностью или частично).
При возникновении болей и даже небольшой отечности в любом суставе настоятельно не рекомендуется затягивать визит к специалисту. Своевременно начатое лечение не только является залогом более быстрого восстановления сустава, но и снижает риск развития осложнений.
Симптомы
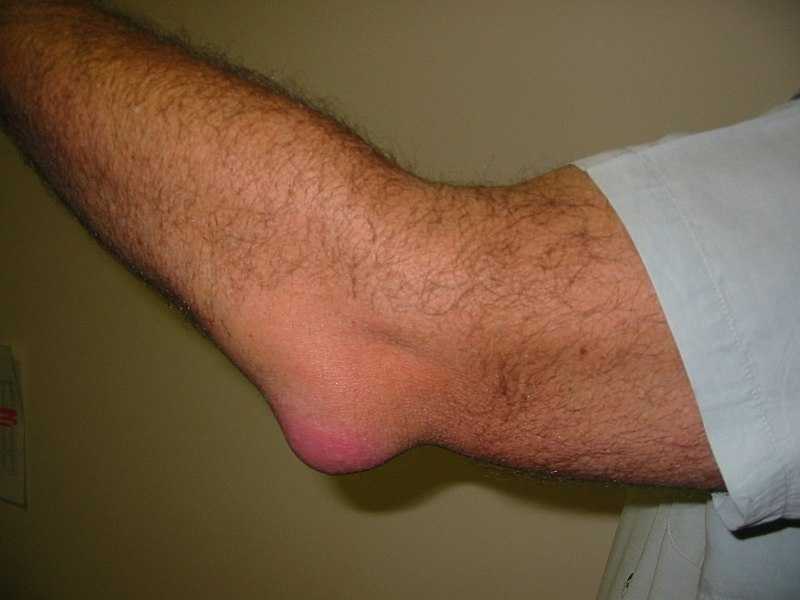
В норме человек не может чувствовать или увидеть бурсу. Если происходит воспаление бурсы локтевого отростка, то появляется утолщение кожи и отечность на задней части локтя. Бурса также может быть заполнена жидкостью и тогда выглядит как маленький мягкий шарик — немного похожий на кисту. В большинстве случаев (при неинфицированных бурситах и не связанных с артритом) локтевой бурсит безболезненный или слегка болезненный. Движение в локтевом суставе не нарушается.
Если бурса инфицирована («септический» бурсит локтевого отростка), то, как правило, развиваются боли, покраснение и болезненность в локте.
Бурсит, связанный с артритом может быть сам по себе безболезненным, но могут быть боли в суставах обусловленные артритом. Пациенты с бурситом локтевого отростка обычно испытывают боль, и припухлость в задней части локтя. Боль обычно усиливается, когда, опираются на локоть или при сгибании или выпрямлении локтя. В менее тяжелых случаях, пациенты могут испытывать только боль и скованность в локте в покое после таких видов деятельности как ношение сумки. Кроме того такие виды деятельности как использование молотка или выпрямление локтя против сопротивления тоже могут вызвать боль в начальных стадиях.
По мере прогрессирования, пациенты могут испытывать симптомы, которые увеличиваются во время занятий спортом или физической деятельностью. Пациенты могут заметить отмечать отек и появление большого выступа над локтевым выступом. Большинство пациентов с локтевым бурситом испытывают боль при касании к локтевому отростку. Иногда могут прощупываться небольшие комочки в области локтевого отростка. Пациенты могут также испытывать слабость в локте особенно при попытке выпрямить локоть против сопротивления.
1.Что такое остеомиелит и его причины
Остеомиелит – это инфекция кости. Редкое, но серьезное заболевание. Кости могут поражаться по-разному. Например, инфекция в одной части тела может распространиться в кость. Или в открытый перелом кости непосредственно может попасть инфекция.
Причины остеомиелита
В большинстве случаев причиной остеомиелита становится бактерия, называемая золотистый стафилококк. Некоторые хронические заболевания, такие как диабет, могут увеличить риск развития остеомиелита.
Остеомиелит встречается редко, примерно у одного из 5000 людей. И это заболевание может быть как у детей, так и у взрослых. Некоторые факторы, ослабляющие иммунную систему, могут увеличить риск развития остеомиелита. К ним относятся:
- Диабет (он связан с большинством случаев остеомиелита);
- Серповидно-клеточная анемия;
- ВИЧ или СПИД;
- Ревматоидный артрит;
- Внутривенное употребление наркотиков;
- Алкоголизм;
- Длительное применение стероидов.
Хирургические операции на костях, в том числе, замена коленных и тазобедренных суставов, тоже увеличивают риск попадания инфекции в кость.
ОСТЕОМИЕЛИТ
Остеомиелит — инфекционное заболевание костной ткани.
По происхождению остеомиелит может быть гематогенный и остеогенный (посттравматический и вызванный распространением инфекции из соседних тканей).
Основные возбудители
Наиболее частый возбудитель гематогенного и остеогенного остеомиелита во всех возрастных группах S.aureus (в том числе ).
Второе место при гематогенном остеомиелите у детей занимает S.pyogenes, а у новорожденных — стрептококк группы В, реже встречаются энтеробактерии. У детей младше 5 лет в 10% случаев этиологическим агентом является H.influenzae тип B. У пациентов с серповидноклеточной анемией остеомиелит вызывают Salmonella spp.
У взрослых (старше 21 года) при гематогенном остеомиелите помимо S.aureus наблюдается широкий спектр других аэробных и анаэробных кокков и палочек. У пациентов, находящихся на гемодиализе, и наркоманов нередко встречается P.aeruginosa.
При остром остеогенном остеомиелите наряду с S.aureus этиологическим фактором являются энтеробактерии и P.aeruginosa, а при сосудистой недостаточности (атеросклеротическое поражение сосудов, пациенты с неврологическим дефицитом и лежачие больные, больные сахарным диабетом с нейропатией) и при хроническом остеомиелите отмечается полимикробная этиология (аэробная и анаэробная микрофлора).
Выбор антимикробных препаратов
Дети
Препараты выбора: , .
Альтернативные препараты: линкозамиды, ванкомицин.
Если по результатам микроскопии в патологическом материале обнаружены грамотрицательные бактерии, добавляют или .
Длительность терапии: не менее 3 нед.
Взрослые
Препараты выбора: , .
Альтернативные препараты: линкозамиды, , ванкомицин, линезолид.
При остеомиелите позвоночника
Препараты выбора: в/в или + аминогликозид или фторхинолон.
Альтернативные препараты: ципрофлоксацин + .
При остеомиелите у пациентов с серповидно-клеточной анемией
Препараты выбора: ципрофлоксацин.
Альтернативные препараты: , , , , , имипенем.
Пациентам, находящихся на гемодиализе, и наркоманам применяют или + ципрофлоксацин, либо ванкомицин + ципрофлоксацин.
При остеогенном остеомиелите без сосудистых поражений
Препараты выбора: + ципрофлоксацин.
Альтернативные препараты: ванкомицин + или .
При остеогенном остеомиелите с сосудистой недостаточностью амбулаторным больным (нетяжелое течение) — внутрь ; стационарным — имипенем или меропенем, , + метронидазол, , азтреонам + ванкомицин + метронидазол.
Длительность терапии: острый остеомиелит — 4-6 нед.
При хроническом остеомиелите оптимально применять на основании результатов бактериологического исследования. Продолжительность лечения часто составляет более 3 мес.
Профилактика
Профилактика боли в плече – это, в первую очередь, профилактика заболеваний опорно-двигательного аппарата. Она включает:
- дозированные физические нагрузки без стремления к рекордам;
- исключение или минимизация профессиональных вредностей;
- ношение правильной обуви;
- коррекцию осанки;
- сон на ортопедическом матрасе и ортопедической подушке;
- нормализацию массы тела;
- правильное питание с минимумом вредных продуктов (алкоголь, газированные напитки, чрезмерно жирная или острая пища и т.п.).
При первых признаках неблагополучия необходимо срочно обратиться к специалисту для диагностики и подбора лечения.
Клиническая картина
- Классическим проявлением воспаления синовиальной сумки является отек задней части локтя. Эта отечность ясно выделяется внешним видом, т.к. похожа на гусиное яйцо, «выросшее» на кончике локтя.
- Пораженная сторона может быть чувствительна при пальпации. В случаях, когда присутствует инфекционное начало, пораженная область может быть теплой наощупь и красной.
- Если травма произошла недавно, обследование кожи может выявить ссадины или ушибы.
- Обычно у пациента с прогрессирующим воспалением может быть лихорадка.
- Амплитуда движений пораженного сустава обычно нормальная, но существует вероятность того, что сгибание локтя может ограничиться из-за боли.
- Пациенты, страдающие системными воспалительными процессами (такими как ревматоидный артрит) или болезнями отложения кристаллов (подагра или псевдоподагра) могут демонстрировать признаки очагового воспаления в других местах. Когда вы будете обследовать пациента с ревматоидным артритом, существует вероятность, что вы увидите ревматоидные узелки во время обследования локтя. Если пациент говорит о боли в локте во время активного или пассивного сгибания в локтевом суставе, и, если в анамнезе есть указание на травму, это может усилить клиническое подозрение на перелом локтевого отростка.
Медикаментозное лечение
Лекарства могут быть очень эффективными для контроля боли и воспаления при артрите, но их необходимо использовать по указанию ветеринара, поскольку любые препараты могут иметь побочные эффекты.
Наиболее часто используемым классом препаратов для управления артритными болями являются нестероидные противовоспалительные препараты (НПВС). Много различных НПВС лицензируются для использования у кошек в разных странах, но безопасность этих препаратов варьируется. Для минимизации риска побочных эффектов лекарственное средство должно тщательно выбираться и применяться с использованием самой низкой эффективной дозировки для каждой кошки).
Первым НПВС, который получил лицензию на долгосрочное использование у кошек, был мелоксикам, и есть обширная информация по использованию этого лекарственного средства, показывающая, что он является эффективным в при правильном использовании (и в описанных дозах), серьезные нежелательные эффекты встречаются редко.
У некоторых пациентов возможно использование альтернативных или дополнительных обезболивающих (анестезирующих) препаратов. Это требуется в случаях, когда НПВС не подходят или не эффективны. Возможные варианты включают:
- Бупренорфин
- Амантадин
- Трамадол
- Габапентин
Иглоукалывание использовалось у других видов животных как вид терапии хронической боли при артрите. Эффективность иглоукалывания все еще под вопросом, и это лечение не проводилось в рамках рандомизированных исследований. Иглоукалывание не должно рассматриваться как единственный вид лечения в тяжелых случаях.
Физиотерапевтические методы воздействия — гидротерапия, лазерная терапия, транскутанная электромиостимуляция, ударно-волновая терапия также могут эффективно использоваться при лечении артритов у кошек.
Варшавское шоссе, 125 стр.1. тел.
Симптомы подагры
Первую стадию подагры описывают как гиперурикемию (повышенное содержание мочевой кислоты в крови). Гиперурикемия выявляется с помощью биохимического анализа крови. При этом в большинстве случае иных симптомов заболевания не обнаруживается. Иногда могут наблюдаться общая слабость, потливость, зуд кожи, запоры.
Собственно о подагре стоит говорить с момента начала острых подагрических атак. Спровоцировать приступ подагрического артрита могут:
-
приём алкоголя (единократное употребление значительной дозы);
-
переохлаждение;
-
травма сустава;
-
обычное ОРЗ.
В первую очередь, как правило, страдает сустав большого пальца ноги (I плюснефаланговый сустав). Типично поражение сустава только на одной ноге. Довольно часто затрагиваются другие мелкие суставы – лучезапястные или фаланги пальцев. В дальнейшем от подагрических атак могут пострадать и остальные суставы. У женщин заболевание может охватить сразу же несколько суставов уже в самом начале.
Обычно приступ подагрического артрита длится не более 5-7 дней, после чего наступает полная ремиссия (какие бы то ни было симптомы исчезают) – до следующего приступа. Такое течение подагры называют интермиттирующей («интервальной») стадией. Затем заболевание может перейти в хроническую стадию.
Приступ подагрического артрита
Приступ подагрического артрита проявляется острой болью в суставе. Довольно быстро область поражённого сустава отекает и краснеет. Цвет кожи над суставом может приобрести синюшный оттенок. Больной ощущает озноб, повышается температура, — возможно повышение до 38 °C и выше. Любое прикосновение к суставу усиливает боль, сустав полностью теряет подвижность. Боль может быть очень интенсивной и не сниматься анальгетиками.
В большинстве случаев приступ случается ночью, к утру боль обычно ослабевает. Однако в тяжелых случаях сильная боль может продолжаться до 3-х дней, потом её интенсивность медленно уменьшается.
Хроническая подагра
Если приступы подагрического артрита становятся частыми и протекают достаточно тяжело (периоды боли преобладают над периодами ремиссии), диагностируется хроническая подагра. Хроническая форма заболевания характеризуется усилением дисфункции пораженных суставов, а поскольку больной перестаёт ими пользоваться, развивается атрофия суставных мышц.
Специфическим симптомом подагры является образование тофусов. Тофус – это подкожное или внутрикожное скопление уратов (солей мочевой кислоты). Тофусы выглядят как узелки – плотные образования округлой формы. Диаметр их может варьироваться от 2-х мм до 5 см и более. Тофусы появляются обычно приблизительно через 5 лет после первого приступа подагры, медленно увеличиваясь в размерах. Однако при неблагоприятном течении их образование может идти более быстро. Типичные места, где они возникают – это пальцы рук и ног, ушные раковины, коленные и локтевые суставы, стопы, надбровные дуги. Трогать эти образования не больно. Кожа над тофусами, как правило, сухая и шероховатая, так как её кровоснабжение нарушено. Со временем в этом месте может образоваться свищ, сквозь который выделяется белая пастообразная масса (собственно ураты).
Тофусы образуются не всегда (только у 50-60% больных).
Хроническая подагра также часто становится причиной мочекаменной болезни. Ураты могут образовывать камни в почках, которые способны вызывать почечные колики, блокировать отток мочи, способствовать развитию пиелонефрита.
Причины бурсита
Наиболее часто бурсит имеет травматическое происхождение. При травме сустава (например, в результате удара) синовиальная сумка заполняется кровью, что вызывает отёк и раздражение синовиальной оболочки. Травмирование может быть результатом не единовременного события, а многократно повторяющегося воздействия. Постоянная опора на локти может вызвать бурсит локтевого сустава (так называемый «локоть студента»), а ношение неверно подобранной обуви, которая будет тереться о тыльную сторону стопы, может привести к пяточному бурситу.
Хотя вызывает заболевание чаще всего именно хроническая травма, симптомы бурсита обычно проявляются после значительного перенапряжения сустава. Наиболее уязвимой категорией выступают спортсмены. Также в группу риска попадают те, чья работа связана с повышенной нагрузкой на тот ли иной сустав. Если приходится вставать на колени, страдают коленные суставы, если часто надо поднимать предметы над головой, может развиться бурсит плечевого сустава.
В некоторых случаях бурсит имеет инфекционное происхождение. Синовиальные сумки располагаются прямо под кожей, и, если целостность кожного покрова нарушена, инфекция может проникнуть глубже и вызвать воспаление бурсы. В подобных случаях говорят о септическом бурсите. В большинстве случаев иммунная защита организма предотвращает развитие септического бурсита, но если иммунитет ослаблен (типично для людей с ВИЧ, перенёсших химиотерапию, пожилых людей), то риск развития бурсита повышается.
Бурсит также может быть проявлением воспалительных заболеваний сустава, таких как ревматоидный артрит или подагра.
3.Симптомы и лечение заболевания
Симптомы остеомиелита
Острый остеомиелит развивается быстро, в течение 7-10 дней. Симптомы острого и хронического остеомиелита очень похожи, и включают в себя:
- Высокая температура, раздражительность, усталость;
- Тошнота;
- Чувствительность и припухлость вокруг пораженной кости;
- Снижение диапазона движения.
- Остеомиелит позвонков нередко вызывает сильные боли в спине, особенно по ночам.
Лечение остеомиелита
Диагностика остеомиелита – первый шаг на пути лечения этого заболевания. И это очень непростой процесс. Для диагностики остеомиелита могут использоваться рентген, анализы крови, сканирование костей. Кроме того, врачу необходимо определить и тип микроорганизма (обычно это бактерия), который вызвал инфекцию. Это нужно для того, чтобы правильно подобрать лекарство. В большинстве случаев для лечения остеомиелита используются антибиотики, хирургическое вмешательство или оба этих метода.
Антибиотики помогают контролировать инфекцию и часто позволяют обойтись без операции. Для пациентов с остеомиелитом антибиотики, как правило, вводятся в течение нескольких недель через капельницу, а затем проводится курс приема антибиотиков в таблетках.
В случаях с серьезным или хроническим остеомиелитом может потребоваться операция для удаления пораженной ткани и кости. Хирургическое вмешательство в этом случае поможет предотвратить дальнейшее распространение инфекции.
Диагностика
Диагноз устанавливается на основании характерных симптомов заболевания и подтверждается данными обследования:
- лабораторными анализами – выявляют наличие воспалительного процесса, наличие или отсутствие инфекции, антител к возбудителям инфекции, ревматоидного фактора;
- рентгенография – выявляет костные изменения в суставах;
- УЗИ – наличие повышенного объема экссудата в суставной полости – признак активного воспалительного процесса;
- МРТ – изменения в мягких суставных и околосуставных тканях.
Без дополнительных методов обследования установить правильный диагноз (а значит, и назначить адекватное лечение) невозможно. Поэтому при появлении болей в мелких суставчиках пальцев рук нужно как можно раньше обращаться к врачу.
Причины артрита
Остеоартрит (OA) является осложненным типом артрита, при котором нормальная хрящевая ткань, которая амортизирует сустав, дегенерирует и изнашивается, что приводит к воспалению. OA может быть идиопатическим, или первичным (без очевидной первопричины, где болезнь может возникнуть, по крайней мере частично, из-за механического ‘износа’ вследствие повышенного трения в суставах), или вторичным по отношению к травме сустава или иной патологии.
В настоящее время не полностью ясно, что чаще вызывает артрит у кошек. Необходимы дополнительные исследования, чтобы выяснить, подобно ли это OA у людей, где механическое повреждение суставов может быть ключевым фактором в развитии болезни, или включены иные факторы.
Факторы, которые могут увеличить риск развития артрита у кошек:
- Генетика — ряд пород кошек имеют более высокий риск развития артрита:
- Бедренную дисплазию (аномалия развития тазобедренных суставов), особенно у мейн-кунов (но также патология может встречатся и у персов, сиамских кошек и представителей других пород);
- Вывих коленной чашечки, который наиболее часто встречается у кошек абиссинской породы и девон-рекса;
- Скотиш-фолды подвержены тяжелому артриту, поражающему многие суставы из-за патологии развития хряща.
- Рана или травма — переломы, вывихи и другие поражения суставов. Они могут вызвать патологию сустава, которая может закончиться вторичным остеоартритом.
- Ожирение — может быть предрасполагающим фактором. Нет доказательств, что ожирение само по себе вызывает артрит, но, вероятно, избыточный вес у кошки может сделать существующее состояние хуже.
- Акромегалия — это состояние старых кошек, при котором в гипофизе секретируется слишком большое количество гормона роста. При этом заболевании кошки обычно страдают и от сахарного диабета.
Методы диагностики бурсита
В большинстве случаев для постановки диагноза достаточно сбора анамнеза и визуального осмотра. Однако если есть признаки инфекции или имеет место рецидив заболевания, могут потребоваться дополнительные исследования.
Рентгенография
Обычно используется для дифференциальной диагностики – чтобы исключить другие состояния
Ультразвуковое исследование или МРТ
Позволяют выявить отёк при глубоком залегании воспалившейся сумки.
Лабораторная диагностика
Анализ крови и образца жидкости из сумки (проводятся при подозрении на инфекционный характер заболевания).
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
1.Общие сведения
Трохантерит (синонимы «вертельный бурсит», «перитрохантерит») – частный вариант периартрита, т.е. воспаления околосуставных тканей, локализованный в зоне сопряжения большой бедренной кости с соответствующими сухожилиями (трохантер). Воспаление может распространяться на синовиальную сумку, сухожильно-связочный аппарат.
Как отдельная, самостоятельная нозологическая единица трохантерит выделен и описан в конце ХIХ века видным французским хирургом Леоном Клеменом ЛеФором (1890).
Страдают преимущественно лица зрелого возраста, с некоторым преобладанием женщин, что обусловлено морфологическими и гистологическими половыми различиями.
ЭРИТРАЗМА
Эритразма — поверхностная бактериальная инфекция кожи, проявляющаяся шелушением, появлением трещин и слабой мацерацией ткани; наблюдается чаще у взрослых, больных сахарным диабетом. Локализуется в межпальцевых складках стопы, в промежности и на внутренней поверхности бедер, в паховых складках, на участках прилегания мошонки. Сходна с хронической грибковой инфекцией и опрелостью.
Выбор антимикробных препаратов
Препараты выбора: эритромицин внутрь.
В результате лечения кожа быстро очищается, но обычно через 6-12 мес возникает рецидив, что требует повторного курса лечения.
Клинически значимая анатомия

Синовиальная
сумка – это структура (грубо говоря, мешок из толстой скользкой ткани),
позволяющая частям тела двигаться плавно относительно друг друга. Синовиальные
сумки располагаются там, где кожа, мышцы или сухожилия должны скользить над
костью. Они смазываются небольшим количеством жидкости, которая помогает снизить
трение между скользящими поверхностями.
Синовиальная сумка локтевого отростка расположена между локтевым отростком локтевой кости и кожей. Она позволяет локтевому суставу свободно сгибаться и разгибаться под кожей. Когда синовиальная сумка раздражена, то она наполняется жидкостью, что ведет к отеку кончика локтевого отростка и препятствует движениям локтя.
Лечение синовита народными средствами и травами
Победить синовит поможет лечение медикаментозными препаратами в комплексе с народными средствами. По отдельности два этих метода работают плохо. Но вместе они дополняют друг друга и усиливают эффект.
Сочетать эти методы в домашних условиях очень просто – главное выполнять назначения врача. Хорошо зарекомендовали себя:
- Настой из смеси трав березы, душицы, чабреца, эхинацеи, пижмы, эвкалипта, омелы, тысячелистника. Готовят его просто – столовую ложку измельченных трав и листьев заливают стаканом кипятка. Достаточно настоять травы в течение одного часа. Содержимое стакана следует пить в течение дня.
- Компрессы из настоя окопника лекарственного. Такой метод эффективен при восстановлении тканей сустава, предотвращении некроза.
- Медовый компресс.
- Спиртовая настойка на орехе оказывает очищающий эффект для крови. Принимают ее один раз в день до еды по одной чайной ложке.
Народное лечение должно проводиться с перерывами, так как возможна передозировка. Так же перед началом лечения следует изучить противопоказания к применению.